サルコペニアの診断基準と予防・改善のための運動&食事法
- 慢性不調



INDEX
みなさんは「平均寿命」と「健康寿命」の違いをご存知でしょうか?
平均寿命とは「0歳における平均余命」をさし、2016年における日本人の平均寿命は男性が80.98年、女性は87.14年となっています(1)。
一方健康寿命とは「健康上の問題で日常生活が制限されることなく生活できる期間」をさし、2016年時点で日本人男性は72.14年、女性は74.79年となっています。
すなわち、2016年時点において、男性は約9年、女性は約12年、日常生活に制限がある「不健康な期間」があることがわかっています。
「人生100年時代」とも言われる現代、健康寿命を伸ばして、人生最期まで高いパフォーマンスを発揮したまま生き抜いていくために重要なことの1つとして「サルコペニアの早期発見、対策、予防」が挙げられます。
本記事ではまず、聞き馴染みのない方も多いであろう「サルコペニア」についてわかりやすく解説します。
また、サルコペニアになると現れる症状や診断の基準、原因、対策として行うべき運動法・食事法について詳しくお伝えしていきます。
更に、サルコペニアと切っても切り離せない関係にある「フレイル(虚弱)」についても触れていきます。
サルコペニアとは?
2019年にアジアの専門家集団(Asian Working Group for Sarcopenia; AWGS)が発表したレビュー(2)には、サルコペニアとは「加齢に伴う過度な骨格筋量の減少に加えて、筋力や身体能力の低下が起こる病態」と定義されています。わかりやすく言えば「筋肉が減り、筋力が弱くなり、身体の機能が低下した状態」と言えます。
年を重ねるにしたがって筋肉量や筋力が減少し、身体能力が低下していくのは自然な現象と言えますが、基準を下回るような過度な減少や能力低下が起こった場合にサルコペニアと診断されます。
サルコペニアが最初に発表された1988年の時点では「サルコペニア=老人性筋萎縮症」と言われ(3)、筋肉量が減少することが原因で筋力や身体機能が低下してしまう病態とされていました。このことから、日本ではサルコペニアのことを「(加齢性)筋肉減少症」と呼ぶ場合があります。
しかし、筋力の低下は筋肉量の減少だけが原因ではない(4)と明らかになったことから、サルコペニアは筋肉量の減少に加えて、筋力の低下やそれにともなって起こる身体機能の低下まで含めて診断されるべきである、という考えが現在のスタンダードとなっています。
フレイルとは?
加齢にともなって起こる病態として、サルコペニアと並んで対策が重要視されているのが「フレイル(虚弱)」です。
フレイル診療ガイドライン2018年版(5)によれば、フレイルとは「加齢に伴う予備能力の低下のため、ストレスに対する回復力が低下した状態」と定義されています。
サルコペニアは筋肉量、筋力、身体機能の低下と「身体」のみに関する病態ですが、フレイルは身体的な虚弱性に加えて、精神的・社会的な虚弱性(人付き合いの減少・社会参加の機会の減少・孤独感・経済的な負担など)も含めた病態であり、「健康」と「要介護」の間の段階と位置づけられています。
Beaudartらによる研究(6)では、サルコペニアの発症によってフレイルになるリスクが向上すると報告されており、サルコペニアの早期発見、対策、予防はフレイルを予防し、要介護状態を防ぎ、ひいては健康寿命の延伸につながります。
サルコペニアの診断基準
日本サルコペニア・フレイル学会が2019年に発表したサルコペニア診療ガイドライン(7)は、AWGSによるレビュー(2)をもとに診断基準が作成されており、下記3つの基準より「1」と「2または3」が当てはまった場合にサルコペニアと診断されるべきである、と示しています。
- 筋肉量の減少
- 筋力の低下
- 身体機能の低下
もしこの3つの基準すべてに当てはまる場合は「重度なサルコペニア」と診断されます。
最終的な診断は医師に行ってもらう必要がありますが、病院に行く前にある程度「自分はサルコペニアの可能性があるのか?」を評価をすることが可能です。ここから、自分でできる評価方法をご紹介します。
1)筋肉量減少の評価=両脚ふくらはぎの周径囲
AWGSは、筋肉量減少の評価として「両脚のふくらはぎの周径囲」を測定することを推奨しています。
Kawakamiらによる研究(8)では、ふくらはぎの周径囲と全身の筋肉量に中〜高程度の相関が見られ、サルコペニアを推測することができると報告されています。
サルコペニアの評価として、AWGSは以下のふくらはぎの周径位を基準とすることを推奨しています。
- 男性:34センチ未満
- 女性:33センチ未満
ふくらはぎ周径囲の測定方法はこちらです。
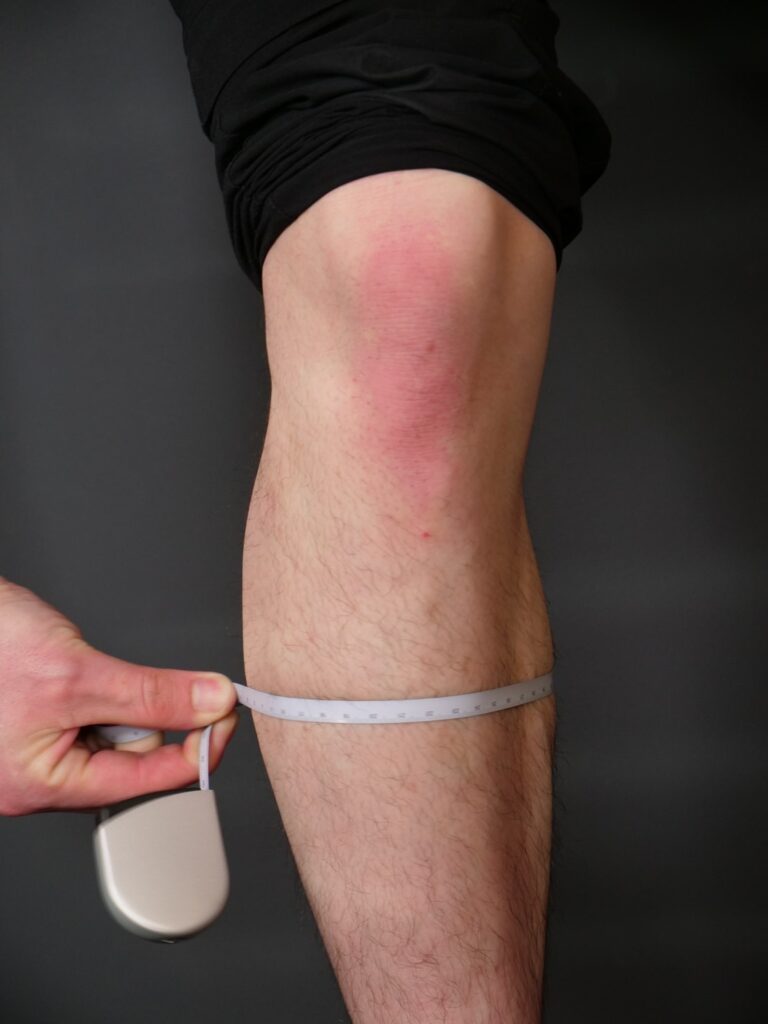
- 伸び縮みしないメジャーを用意する。
- ふくらはぎで一番太い部分にメジャーを巻き、周径囲を測定する。
もしメジャー等の道具がない場合、代替法として「指輪っか法」も信頼できる評価法であるとAWGSによって紹介されています(9)。
- 両手の人差し指と親指で輪っかを作ります。
- 利き足ではない方のふくらはぎの一番太い場所に輪っかを当てます。
両手の人差し指と親指同士がくっつく、もしくは輪っかに隙間ができる場合は、サルコペニアの可能性が高いと評価できます。
自分の利き足は、サッカーボールを蹴って的に当てようとするとき、より強く正確にボールを蹴ることができる足が利き足と考えられます(10)。
2)筋力低下の評価=握力
筋力の低下は「握力」の測定によって把握することが可能です。
握力の測定は握力計の使用が推奨されています。測定方法は使用する握力計によって多少異なりますが、下記の写真のスメドレー型の場合は、立位姿勢で肘をまっすぐ伸ばした状態で握力計を握ります。もし高齢の方・身体に障がいをお持ちの方でサポート無しでの立位姿勢が難しい場合は、座位での測定でも問題ありません。
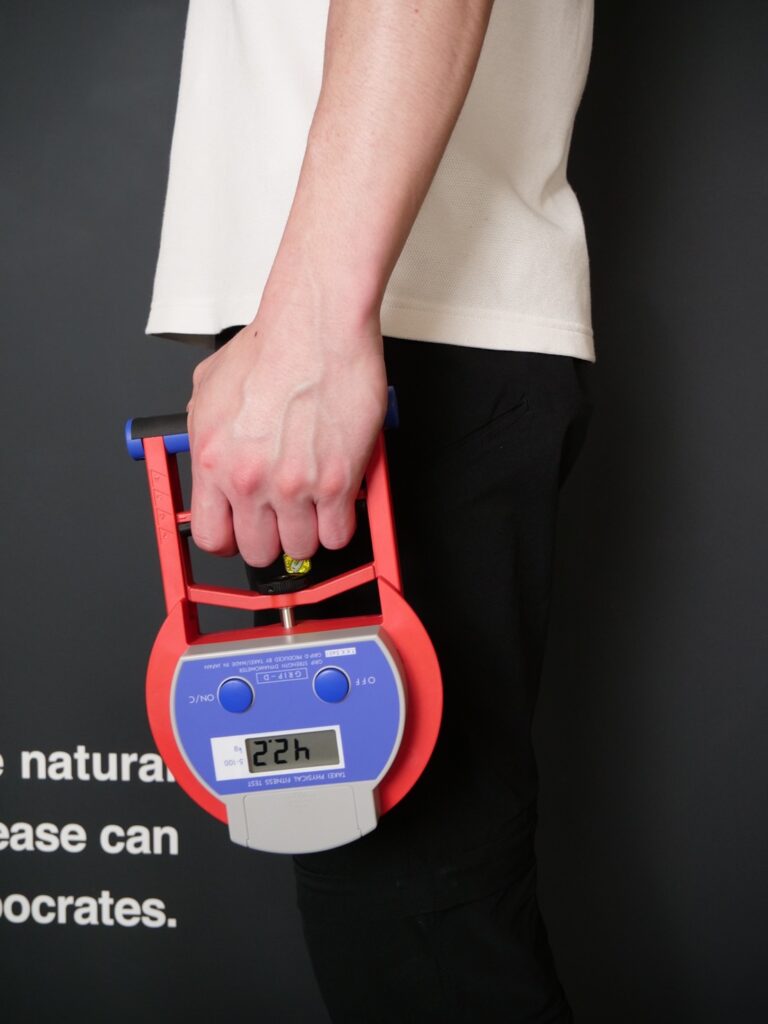

握力は利き手で測定します。最大限努力して、少しでも高い値が出るように頑張りましょう。姿勢が崩れなければ、何秒握り続けても問題ありません。
測定は最低でも2回行い、最高値を評価に使用します。
握力が以下の基準値を下回った場合、サルコペニアである可能性があると評価できます。
- 男性:28kg未満
- 女性:18kg未満
3)身体機能低下の評価=6メートル歩行&5回チェアスタンド
身体機能低下を評価する方法として推奨されているのが「6メートルをどれくらいのスピードで歩くことができるか(11)」と「椅子から立つ、座る、を5回行うのにどれくらい時間がかかるか(12)」という2つのテストです。
3−1)6メートル歩行テスト(6-meter Walk)
- 10メートルの距離を測り、「0メートル」「2メートル」「8メートル」「10メートル」の位置にマークをつけます。
- 0メートル地点からスタートし、通常の歩行スピードで歩きます。
- 2メートル地点でストップウォッチをスタートします。
- 8メートル地点でストップウォッチをストップしますが、決して減速はせず、そのままのスピードで歩き続けます。
- 10メートル地点まで歩いたら止まります。
最低2回行い、平均タイムをとります。
身体機能低下の評価の基準値は「歩行スピード=毎秒1メートル」のため、6メートル歩行テストで平均タイムが6秒以上であった場合、身体機能低下の可能性があると評価できます。
3−2)5回チェアスタンドテスト(5-time Chair Stand Time Test)
10メートル歩くスペースがとれない場合は、6メートル歩行テストの代わりとして「5回チェアスタンドテスト」も、評価テストとして有用だろうとAWGSは示しています。



- 背もたれに腰をつけた際に足の裏がしっかりと床に触れる高さの椅子を用意します。
- 椅子に深く座り、背もたれに骨盤・腰をくっつけます。
- 両手を胸の前でクロスし、指先を肩に乗せます。
- 「よーいスタート」の合図でストップウォッチをスタートし、5回立つ座るを繰り返します。
- 5回目の座る動作でお尻が椅子の座面に触れたところで測定終了です。
「12秒以上」かかった場合、身体機能低下が疑われると評価することができます。
サルコペニアが起こる4つの原因
ヨーロッパの専門家集団(European Working Group on Sarcopenia in Older People; EWGSOP)が2018年に出した声明では、サルコペニアを引き起こす原因として4つ示されています(13)。
1)加齢
サルコペニアを引き起こす大きな原因の1つが「加齢」です。
サルコペニアを発症した原因が加齢以外に特に見受けられない場合「一次性サルコペニア(Primary Sarcopenia)」とも呼ばれます。
Tanimotoらによる日本人の加齢に伴う筋肉量減少の研究(14)によれば、加齢にともなって筋肉量は男女ともに有意に減少していくことを示すとともに、年を重ねれば重ねるほど筋肉量減少は加速していくことも示されています。
具体的には、全身の筋肉量は男性は40歳を過ぎた頃から、女性は50歳を過ぎた頃から減少していくことがわかっていますが、下肢の筋肉量だけを見ると、身体活動量や生活習慣によっては20代からも減少してしまうことが明らかになっています。
2)病気
加齢以外にサルコペニア発症の原因が明らかな場合は「二次性サルコペニア(Secondary Sarcopenia)」と呼ばれますが、その原因の一つが「病気」です。
具体的には、炎症性疾患(臓器不全・がんなど)や生活習慣病(2型糖尿病・脂質異常症・高血圧・骨粗鬆症など)、神経障害の病気にかかっている場合、その病気が原因となってサルコペニアになることがあります。
また、上記した病気以外でも、病気になったことで一定期間安静が必要となり、それによって活動量が減少してサルコペニア発症につながってしまう、というケースも考えられます。
サルコペニアと聞くと筋肉量の減少や筋力の低下が起こっているから運動が必要だとすぐに考えがちですが、病気が原因であった場合、たとえ運動をしなくても、その病気の治療を行うことで筋肉量や筋力の低下が止まったり増加していく可能性があります。
まずは何が原因でサルコペニアが発症したのかを見極めることが、その後の効果的な対策を行ううえで重要となります。
3)身体活動量の減少
座りっぱなしの生活や身体活動量の減少も、二次性サルコペニアの原因の1つです。
Deitrickらによって行われた健康な若い男性4人が6〜7週間ベッドの上で安静にし続ける(食事は普通に摂取)という研究(15)は、結果として被検者の基礎代謝量は平均約7%減少し、筋肉の量も減少しました。特に下肢の筋肉は、たった2ヶ月弱にもかかわらず全筋肉量の20%も低下したことが報告されています。
すなわち、身体活動量の減少は短期間でも筋肉量を減らし、筋力や身体機能の低下につながっていきます。
4)低栄養
病気によって必要なカロリーや栄養素が十分に摂取できない状態や、体調不良(下痢・嘔吐など)によって身体に栄養素をうまく吸収できない状態、もしくはダイエットや何らかの理由によって単純にカロリーや栄養素の摂取量が足りないことが原因で、筋肉量や筋力の低下が起こり、サルコペニアにつながることがあります。
サルコペニアになると現れる症状・サイン
サルコペニアの典型的な症状として、以下のようなものが挙げられます。
- 片足立ちで靴下が履けなくなった(片足で1分以上立っていられない)
- スリッパを履いて歩くとすぐにつまづいてしまう
- 瓶のフタを開けられなくなった
- 少し大きめの横断歩道を、赤信号に変わるまでに渡りきれなくなった
- 寝た状態、もしくは座った状態から立つのが大変になった
- ドライヤーで髪の毛を乾かしていると腕がつらくなる
- ちょっと動くとすぐに疲れてしまう
どれも日常生活でよく行う動作ですが、これらが以前までは問題なくできていたのに、最近になってうまくできなくなった、といったようなことが思い当たる場合、サルコペニア発症の可能性があります。
サルコペニアの初期段階では、日常生活での行動が少しできなくなるという程度ですが、進行していくと以下のような状態・病態となるリスクが高くなります(13)。
- 転倒の増加
- 骨折
- フレイル
- 歩行速度の低下
- 体重の減少
- 冷え性
- 熱中症・脱水症状
- 骨粗鬆症
- 糖尿病
- 心臓疾患
- 呼吸器系疾患・呼吸障害
- 認知機能の低下
- 嚥下障害(食物を飲み込むのが困難)
サルコペニア改善・予防のための運動
Stefflらが2017年に発表したレビュー(16)によると、運動は糖尿病、高血圧、骨粗鬆症、変形性関節症、慢性閉塞性肺疾患といった病気の予防につながると同時に、サルコペニアの予防にも効果的であることが示されています。
Chouらによるレビュー(17)でも、運動によって歩行速度、バランス能力、日常生活動作の能力の向上が見られたことが報告されており、サルコペニアの予防・改善に運動が効果的であることを示しています。
また、65歳以上の日本人高齢者1000人を対象とした研究(18)によると、20歳〜50歳の間に運動習慣があった人は、運動習慣がなかった人と比較して、有意にサルコペニアの発症率が低かったことが報告されています。
サルコペニア診療ガイドラインには、定期的な運動や日常生活を活動的に送ることで筋力や筋肉量の維持に効果的であるとともに、高齢になってからでも運動を始めることでサルコペニアの進行の抑制や改善が期待でき、サルコペニアの改善・予防法の基本として強く推奨する、と示されています(7)。
それではここから、サルコペニアの予防・改善のための具体的なエクササイズをご紹介します。
今回紹介する運動は、サルコペニアと診断された患者を被検者に対して運動療法を行った3つの研究(19, 20, 21)と、アメリカスポーツ医学会(American College of Sports Medicine)とアメリカ心臓協会(American Heart Association)が共同で発表した、高齢者の健康のための運動ガイドライン(22)をもとに、筆者が厳選したオススメのエクササイズとなります。
1)筋力トレーニング
Yoshimuraらによるレビュー(23)には、筋力や筋肉量の増加、そして歩行スピードの向上のためには、筋力トレーニング(レジスタンストレーニング)を運動の要素として含むべきである、と示しています。
高齢の方や筋力・筋肉量・身体機能の低下が見受けられる場合は、まずは椅子に座った状態でできるエクササイズから始め、徐々に立位でのエクササイズ、そしてアンクルウエイトやチューブ、セラバンド等を利用して負荷をかけたエクササイズに移行していきましょう。
A)トゥーレイズ
歩行において重要な、足首を持ち上げる動きを行うスネの筋肉(=前脛骨筋)を鍛えるエクササイズです。


- 椅子に深く腰掛け、背筋を伸ばし、両足をしっかりと床につけます。
- できるだけ高くつま先を持ち上げたらそこで3秒キープします。
- ゆっくりと足を床に下ろします。10回繰り返しましょう。
B)ヒールレイズ
こちらも歩行において重要な、地面を押してかかとを持ち上げるふくらはぎの筋肉を鍛えるエクササイズです。


- 椅子に深く腰掛け、背筋を伸ばし、両足をしっかりと床につけます。
- しっかりと地面を押してかかとを地面から持ち上げます。
- できるだけ高くかかとを持ち上げたらそこで3秒キープします。
- ゆっくりと足を床に下ろします。10回繰り返しましょう。
高くかかとを持ち上げられるようになったら、立って行ってみましょう。椅子の背もたれや壁に手をついて行うと安全です。


- 両足を腰幅に開き、背筋を伸ばします。
- 母指球あたりでしっかりと地面を押してかかとを持ち上げます。
- できるだけ高くかかとを持ち上げたらそこで3秒キープします。
- ゆっくりとかかとを床に下ろします。10回繰り返しましょう。
「サルコペニアの診断基準」のパートで、ふくらはぎの周径囲の長さと全身の筋肉量に相関が見られたと紹介した通り、ふくらはぎのトレーニングはサルコペニアの予防・改善においてとても重要になります。
C)レッグカール
下半身の大筋群の1つ、もも裏の筋肉(=ハムストリングス)を鍛えるエクササイズです。前ももの筋肉と比べるともも裏は筋力が衰えやすいため、しっかり鍛えていきましょう。


- 両足を腰幅に開き、椅子の背もたれや壁に手をつきます。
- 膝の位置を変えないようにして、膝を曲げて足をお尻に引きつけます。
- 足をお尻に引きつけた状態で3秒キープします。
- ゆっくり足を下ろします。左右10回ずつ行いましょう。
D)ラテラルレッグレイズ
脚を横に持ち上げることでお尻の筋肉を鍛えます。歩行やランニング、または片脚でバランスをとるような動作で重要な働きをする中臀筋を鍛える効果的なエクササイズです。

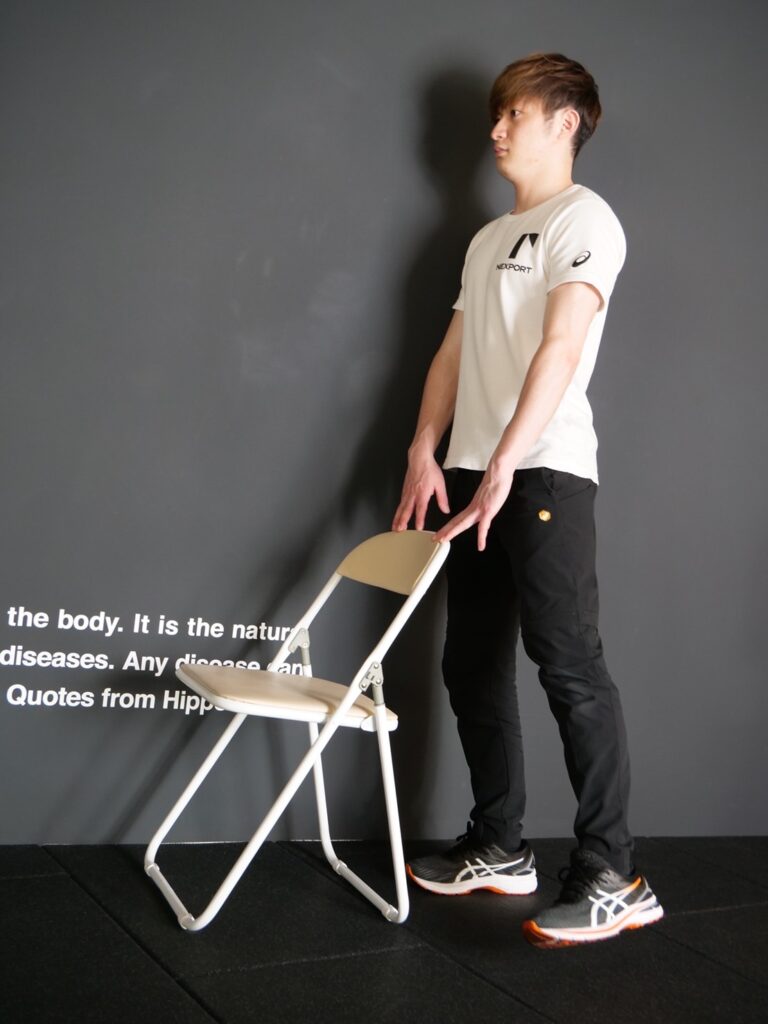
- 両足を腰幅に開き、椅子の背もたれや壁に手をつきます。
- 背筋を伸ばし、頭を天井に引き上げて良い姿勢をキープしたまま、脚を真横に持ち上げます。
- 身体をまっすぐにキープできるギリギリの高さまで脚を持ち上げたら、そこで3秒キープします。
- ゆっくり脚を元の位置に戻します。左右10回ずつ行いましょう。
E)スクワット
「しゃがむ」「立つ」という動作は日常生活動作の基本であり、身体機能評価の1つである「5回チェアスタンド」でもこのスクワット能力を測定しています。
お尻、前もも、もも裏、ふくらはぎなど、下半身全体の筋肉を鍛えることができます。
まずは椅子を使用して行い、慣れてきたら椅子無しで行っていきましょう。


- 椅子の前に立ち、足は肩幅程度に開きます。
- 両腕を前に伸ばした状態で、ゆっくり2〜3秒かけて腰を落としていきます。
- お尻が椅子に触れたら、2〜3秒かけて立ち上がっていきます。
- 10回繰り返しましょう。
スクワット中はつま先やかかとが浮かないように、両足裏が地面についた状態で行うことがポイントです。
背中はまっすぐのまま、椅子に座るようにお尻を後方に引き、視線は上や下を見すぎずに正面やや下に向けて行います。
F)ニーアップ/ウォール・ハイニー
ニーアップとウォール・ハイニーは、股関節前側の筋肉(=腸腰筋)を鍛えるエクササイズです。歩く、走るという動作においてこの腸腰筋という筋肉は非常に重要となります。
片脚でバランスをとることになるため、最初は椅子の背もたれや壁などに手をついて、安定した状態で行いましょう。


- 両足を腰幅に開いた状態で立ち、椅子の背もたれや壁に手をつきます。
- 背筋を伸ばし、頭を天井に引き上げた状態を保ちながら、片膝を引き上げます。
- しっかりと引き上げた状態で3秒キープします。
- ゆっくり足を地面に下ろします。左右10回ずつ行いましょう。
ニーアップに慣れてきたら、次はウォール・ハイニーにチャレンジしてみましょう。少しだけ身体を前傾状態にすることで、より歩く・走るという動作に近づけていきます。

- 壁から少し離れて立ち、両手を壁について少し身体を前傾姿勢にします。
- 頭からかかとまで一直線の姿勢を保ちながら、しっかりと地面を足で押して、逆脚の膝を斜め上前方に引き上げます。
- 足を下ろしたら、その足で地面をしっかり押して、逆脚の膝を引き上げます。
- 左右10回ずつ行いましょう。
膝を引き上げたときに背中が丸まりやすいため、体幹を意識してまっすぐにキープしたまま行うことがポイントです。
最初は1回1回ゆっくり行い、慣れてきたら足踏みをするようにリズムよく行いましょう。
G)ウォール・プッシュアップ
胸の筋肉(=大胸筋)や腕の筋肉など上半身全体の筋肉を鍛えることができます。


- 足を肩幅に開き、壁から少し離れて立ちます。
- 頭からかかとまで一直線の姿勢を保ちながら、両手を肩幅にして壁につきます。
- 息を吐きながら、顔を壁に近づけるようにして肘を曲げていきます。
- 息を吸いながら、両手でしっかりと壁を押して元の位置に戻ります。
- 10回行いましょう。
肘を曲げたときに体が「く」の字にならないよう、常に頭からかかとまでまっすぐの姿勢をキープしたまま行うことがポイントです。
2)有酸素運動
ACSMによる運動ガイドライン(22)では、高齢者の健康の維持・促進において、最低週3日、1日20分以上、中強度〜高強度の有酸素運動を行うことが推奨されており、サルコペニアの改善・予防にも同様の基準が当てはまるとStefflらはレビューの中で示しています(16)。
強度はボルグスケール(主観的運動強度)と呼ばれる「数字の0〜10で自分の疲労度を主観で表す方法」を用いることで設定が可能です。
「0(ゼロ)」を何もしていな安静時状態とし、「10」を100%全力で動いていて疲労度がマックスである状態としたとき、「5〜6(ややきつい)」と感じる強度が中強度、「7〜8(きつい)」と感じる強度が高強度となります。
有酸素運動を行う方法として、以下のようなものが挙げられます。
- 速歩き
- ジョギング
- サイクリング
- 踏み台昇降
- ジムの有酸素マシン(トレッドミル・クロストレーナー・エアロバイクなど)
- ジムでのグループレッスン(エアロビクス・ボクササイズなど)
- 水泳
- スポーツ(フットサル・バスケットボールなど)
このような運動を、中強度〜高強度で20分以上行うことで、サルコペニアの予防・改善や健康の維持・促進につながります。
3)バランストレーニング
ACSMによる運動ガイドライン(22)や複数のサルコペニア患者を対象とした研究(19, 21)において、サルコペニアの改善・予防のための運動プログラムにバランストレーニングを取り入れることを推奨しています。
A)タンデムバランス(開眼/閉眼)
タンデムスタンスというのは、両足を前後に並べて立つ状態のことです。両足で立っていますが、少しでも左右に上体が動くとバランスを崩しやすいスタンスのため、良いバランストレーニングとなります。
まずは椅子や壁の近くで行い、転びそうになった時すぐに手で自分の身体を支えられる状態でエクササイズを行いましょう。

- 前足のかかとと後ろ足のつま先をくっつけるようにして、足を前後において立ちます。
- 20秒キープします。
- 前後の足を入れ替えて、同じく20秒行います。
左右ともに20秒できたら、目を閉じて行ってみましょう。目を閉じることで難易度はかなり上がるため、バランスを崩したときに何かを踏んだりどこかにぶつけたりしないように、広い場所で行ってください。
B)片脚バランス(開眼/閉眼)
片足でバランスをとるトレーニングです。両足で行うエクササイズよりも難易度が上がります。

- 両手を腰に当てます。
- ももが床と平行になるところまで膝を持ち上げた状態で20秒キープします。
- 逆足も行いましょう。
目を開けた状態で左右ともに20秒以上バランスをキープすることができるようになったら、目を閉じて行ってみましょう。
C)タンデムウォーク
A、Bの静的なバランストレーニングに対して、このタンデムウォークは動的なバランス能力を鍛えるトレーニングとなります。

- テープなどでまっすぐな線を引きます(フローリングや床の模様などを使ってもOKです)。
- 両足を揃えて立ちます。
- 左足のかかとと右足のつま先をつけ、以降左右交互に、つま先とかかとをつけてライン上を歩きます。
- 20歩以上歩きましょう。
サルコペニア改善・予防のための栄養・食事法
サルコペニアの改善・予防を行う上で、食生活や栄養状態の改善も重要なポイントの1つとなります。
1)低栄養状態を改善するバランスの良い栄養摂取
サルコペニア診療ガイドライン(7)ではまず、低栄養によってサルコペニアは増加することを報告すると同時に、サルコペニア予防のためにはバランスの良い栄養摂取が必要であることを強調しています。
この飽食の時代に低栄養になることは想像しづらいかもしれませんが、高齢になると食欲が低下したり、ものをうまく食べられないことが理由で食事量が減ったり、消化機能が低下してうまく水分や栄養を吸収できなくなることで、低栄養になってしまうことがあります。
厚生労働省が発表する国民健康・栄養調査(24)によれば、65歳以上の男性の8〜9人に1人、女性の5人に1人が低栄養傾向であると示されています。
低栄養状態になると、以下のような症状やサインが現れます。
- 体重が減る
- 元気がなくなる
- 風邪を引きやすくなる
- 傷がなかなか治らない
- 脚がむくみやすい
もし上記したものに当てはまる場合は低栄養の可能性があるため、食事量や内容について見直してみましょう。
Bloomらによるレビュー(25)では、より健康的でバランスの良い食事の特徴として以下を挙げています。
- たくさん野菜とフルーツを食べる
- たくさん全粒穀物を食べる
- たくさん魚を食べる
これらを意識的に摂取していくことで、自然と栄養バランスの良い食事となっていきます。
2)たんぱく質の摂取
低栄養を防ぎ、サルコペニアの発症予防や改善を目指す上で、サルコペニア診療ガイドラインでは特に「たんぱく質の摂取」の重要性を強調しています。
具体的には、1日に「適正体重1kgあたり1.0グラム以上」のたんぱく質を摂取することが有効であるだろうと示しています。つまり、体重60kgの場合は1日60グラムのたんぱく質を摂取するべきということになります。
またサルコペニア診療ガイドラインでは、栄養療法のみではなく運動療法と栄養療法を組み合わせることで、サルコペニアの改善・予防にはより効果的であろうと示しており、これは2020年にRusらによって発表されたレビュー(26)でも同様のことが示されています。
このレビューでは、リハビリのみ行ったグループと、リハビリに加えてたんぱく質の摂取を追加したグループで握力の増加を比較した結果、運動療法+栄養療法のグループのほうが握力の増加が2キロ多かったと報告しています。
3)ビタミンDの摂取
「バランスの良い食事」と「たんぱく質の摂取」ほどエビデンスレベルとしては高くありませんが、筋肉量の減少とビタミンD不足は相関関係にあるという報告があります(27)。
Visserらによる3年間の追跡調査(28)によると、ビタミンDの摂取が少ない群と多い群を比較すると、少ない群が2倍サルコペニアになりやすかったと報告されています。
BeaudartらによるビタミンDに関するレビュー(29)では、ビタミンD不足の人がビタミンDサプリメントを摂取することによって、姿勢の改善、椅子から立ち上がって歩くという一連の動作のスピードの向上、下肢の筋力アップが示されたことを報告しています。
Bloomらによるレビュー(25)にも、高齢者がビタミンDを意識的に摂取することで、加齢による筋肉量や筋力、身体能力の低下を抑える効果が期待でき、サルコペニアの改善や予防につながるだろうと考察されています。
ビタミンDはサプリメントの摂取の他に、「日光を浴びる」ことで効率よく摂取することが可能なため、日中は外出したり、カーテンを開けて窓際で過ごすといったことが効果的です。
4)NEXPORTでのパーソナルトレーニングを受ける
完全予約制のパーソナルトレーニングジムであるNEXPORTでは、運動の専門家による運動指導に加えて、栄養コンシェルジュによる栄養指導も受けることができます。
自分の悩みに合わせてオーダーメイドな指導やアドバイスを受けることができるため、最短での目標達成が可能になります。
体験トレーニングは無料となっていますので、ぜひお気軽にNEXPORTにご相談ください。
まとめ
以上、サルコペニアとは何なのか?という定義から、診断基準、サルコペニアが起こる原因、症状、そして対策として行うべき運動や栄養について解説しました。
サルコペニアになると現れる典型的な症状を知っておくことで、いち早く対策を始めることができます。
また、早い内から運動習慣をつけておくということと、たんぱく質の摂取を意識したバランスの良い食生活が、サルコペニアを予防する上での基本の対策となります。
「自分はサルコペニアにはならない」と他人事には考えず、自分ごととして捉えて、今から健康な体を作り、健康な将来を創っていきましょう。
参考文献
- 厚生労働省, 令和2年版厚生労働白書, 2020.
- Chen LK, Woo J, Assantachai P, et al. Asian Working Group for Sarcopenia: 2019 Consensus Update on Sarcopenia Diagnosis and Treatment. J Am Med Dir Assoc. 2020;21(3):300-307.e2. doi:10.1016/j.jamda.2019.12.012
- Rosenberg IH. Sarcopenia: origins and clinical relevance. J Nutr. 1997;127(5 Suppl):990S-991S. doi:10.1093/jn/127.5.990S
- Goodpaster BH, Park SW, Harris TB, et al. The loss of skeletal muscle strength, mass, and quality in older adults: the health, aging and body composition study. J Gerontol A Biol Sci Med Sci. 2006;61(10):1059-1064. doi:10.1093/gerona/61.10.1059
- 荒井 秀典編, フレイル診療ガイド2018年版, 2018.
- Beaudart C, Reginster JY, Petermans J, et al. Quality of life and physical components linked to sarcopenia: The SarcoPhAge study. Exp Gerontol. 2015;69:103-110. doi:10.1016/j.exger.2015.05.003
- サルコペニア診療ガイドライン作成委員会編, サルコペニア診療ガイドライン 2017年版, ライフサイエン ス出版, 2017.
- Kawakami R, Murakami H, Sanada K, et al. Calf circumference as a surrogate marker of muscle mass for diagnosing sarcopenia in Japanese men and women. Geriatr Gerontol Int. 2015;15(8):969-976. doi:10.1111/ggi.12377
- Tanaka T, Takahashi K, Akishita M, Tsuji T, Iijima K. “Yubi-wakka” (finger-ring) test: A practical self-screening method for sarcopenia, and a predictor of disability and mortality among Japanese community-dwelling older adults. Geriatr Gerontol Int. 2018;18(2):224-232. doi:10.1111/ggi.13163
- van Melick N, Meddeler BM, Hoogeboom TJ, Nijhuis-van der Sanden MWG, van Cingel REH. How to determine leg dominance: The agreement between self-reported and observed performance in healthy adults. PLoS One. 2017;12(12):e0189876. Published 2017 Dec 29. doi:10.1371/journal.pone.0189876
- Lam HS, Lau FW, Chan GK, Sykes K. The validity and reliability of a 6-Metre Timed Walk for the functional assessment of patients with stroke. Physiother Theory Pract. 2010;26(4):251-255. doi:10.3109/09593980903015235
- Nishimura T, Arima K, Okabe T, et al. Usefulness of chair stand time as a surrogate of gait speed in diagnosing sarcopenia. Geriatr Gerontol Int. 2017;17(4):659-661. doi:10.1111/ggi.12766
- Cruz-Jentoft AJ, Bahat G, Bauer J, et al. Sarcopenia: revised European consensus on definition and diagnosis [published correction appears in Age Ageing. 2019 Jul 1;48(4):601]. Age Ageing. 2019;48(1):16-31. doi:10.1093/ageing/afy169
- Tanimoto Y, Watanabe M, Kono R, Hirota C, Takasaki K, Kono K. Nihon Ronen Igakkai Zasshi. 2010;47(1):52-57. doi:10.3143/geriatrics.47.52
- DEITRICK JE, WHEDON GD, SHORR E. Effects of immobilization upon various metabolic and physiologic functions of normal men. Am J Med. 1948;4(1):3-36. doi:10.1016/0002-9343(48)90370-2
- Steffl M, Bohannon RW, Sontakova L, Tufano JJ, Shiells K, Holmerova I. Relationship between sarcopenia and physical activity in older people: a systematic review and meta-analysis. Clin Interv Aging. 2017;12:835-845. Published 2017 May 17. doi:10.2147/CIA.S132940
- Chou CH, Hwang CL, Wu YT. Effect of exercise on physical function, daily living activities, and quality of life in the frail older adults: a meta-analysis. Arch Phys Med Rehabil. 2012;93(2):237-244. doi:10.1016/j.apmr.2011.08.042
- Akune T, Muraki S, Oka H, et al. Exercise habits during middle age are associated with lower prevalence of sarcopenia: the ROAD study. Osteoporos Int 2014; 25: 1081-8.
- Kim HK, Suzuki T, Saito K, et al. Effects of exercise and amino acid supplementation on body composition and physical function in community-dwelling elderly Japanese sarcopenic women: a randomized controlled trial [published correction appears in J Am Geriatr Soc. 2012 Mar;60(3):605]. J Am Geriatr Soc. 2012;60(1):16-23. doi:10.1111/j.1532-5415.2011.03776.
- Kim H, Kim M, Kojima N, et al. Exercise and Nutritional Supplementation on Community-Dwelling Elderly Japanese Women With Sarcopenic Obesity: A Randomized Controlled Trial. J Am Med Dir Assoc. 2016;17(11):1011-1019. doi:10.1016/j.jamda.2016.06.016
- Kim H, Suzuki T, Saito K, et al. Effects of exercise and tea catechins on muscle mass, strength and walking ability in community-dwelling elderly Japanese sarcopenic women: a randomized controlled trial. Geriatr Gerontol Int. 2013;13(2):458-465. doi:10.1111/j.1447-0594.2012.00923.
- Nelson ME, Rejeski WJ, Blair SN, et al. Physical activity and public health in older adults: recommendation from the American College of Sports Medicine and the American Heart Association. Med Sci Sports Exerc. 2007;39(8):1435-1445. doi:10.1249/mss.0b013e3180616aa2
- Yoshimura Y, Wakabayashi H, Yamada M, Kim H, Harada A, Arai H. Interventions for Treating Sarcopenia: A Systematic Review and Meta-Analysis of Randomized Controlled Studies. J Am Med Dir Assoc. 2017;18(6):553.e1-553.e16. doi:10.1016/j.jamda.2017.03.019
- 厚生労働省, 令和元年国民健康・栄養調査報告, 2019.
- Bloom I, Shand C, Cooper C, Robinson S, Baird J. Diet Quality and Sarcopenia in Older Adults: A Systematic Review. Nutrients. 2018;10(3):308. Published 2018 Mar 5. doi:10.3390/nu10030308
- Rus GE, Porter J, Brunton A, et al. Nutrition interventions implemented in hospital to lower risk of sarcopenia in older adults: A systematic review of randomised controlled trials. Nutr Diet. 2020;77(1):90-102. doi:10.1111/1747-0080.12608
- Halfon M, Phan O, Teta D. Vitamin D: a review on its effects on muscle strength, the risk of fall, and frailty. Biomed Res Int. 2015;2015:953241. doi:10.1155/2015/953241
- Visser M, Deeg DJ, Lips P; Longitudinal Aging Study Amsterdam. Low vitamin D and high parathyroid hormone levels as determinants of loss of muscle strength and muscle mass (sarcopenia): the Longitudinal Aging Study Amsterdam. J Clin Endocrinol Metab. 2003;88(12):5766-5772. doi:10.1210/jc.2003-030604
- Beaudart C, Buckinx F, Rabenda V, et al. The effects of vitamin D on skeletal muscle strength, muscle mass, and muscle power: a systematic review and meta-analysis of randomized

